Cos'è e come riconoscere la micosi
PUBBLICATO IL 10 GENNAIO 2022
Che cosa sono le micosi
La micosi è un'infezione fungina, ossia una malattia della pelle causata da un fungo. Alcune micosi cutanee, come la candida, il piede d’Atleta, la Pityriasis versicolor, il prurito del fantino sono molto comuni e, sebbene l'infezione possa essere fastidiosa per chi ne è colpito, in genere non sono gravi. Approfondiamo l’argomento con il Dott. Nicolò Rivetti, dermatologo presso l’Ambulatorio di Dermatologia dell’Istituto Clinico Beato Matteo.
Come si prendono le micosi
“Esistono milioni di specie di funghi, che vivono comunemente nel terreno, sulle piante, sulle superfici domestiche e sulla pelle. Questi organismi microscopici in genere non causano alcun problema, a meno che non si moltiplichino più velocemente del normale o penetrino nella pelle attraverso un taglio o una lesione”, spiega il dermatologo.
Le infezioni fungine della pelle si possono diffondere attraverso:
-
contatto diretto tra persona-persona o persona-animale (cane, gatto, coniglio ecc.);
-
contatto indiretto con materiali infetti (vestiti, asciugamani, attrezzi sportivi, spazzole per capelli, rasoi ecc.);
-
reiterata esposizione ad un terreno contaminato (caso assai più raro). Il periodo incubazione varia da 4-5 giorni a 2 settimane.
Le cause e i fattori di rischio
“Le micosi cutanee superficiali, chiamate anche dermatofitosi, sono dovute a funghi dermatofiti. I dermatofiti – precisa il dott. Rivetti - parassitano la porzione superficiale della pelle, ossia lo strato corneo dell’epidermide, costituito da cellule morte ricche di cheratina, di cui si nutrono. Anche i capelli, i peli e le unghie, ricchi di cheratina, possono essere parassitati.
Normalmente i funghi responsabili delle dermatofitosi vivono nell’ambiente e sulla pelle dell’uomo senza costituire alcun problema, in quanto il sistema immunitario esercita una naturale azione di difesa e di controllo, impedendo l’eccessiva proliferazione fungina.
Può tuttavia capitare che, in condizioni di debolezza immunitaria, i funghi si comportino da opportunisti, determinando la comparsa di una micosi cutanea.
I funghi più comunemente responsabili di dematofitosi appartengono alle specie Microsporum, Trichophyton ed Epidermophyton.
Oltre ai dermatofiti, anche i lieviti possono causare infezioni cutanee fungine. Basti pensare alla Candida spp, responsabile di infezioni fungine nelle aree caldo-umide della cute come spazi interdigitali; regione anale e genitale; pieghe ascellari e sottomammarie; cavo orale.
Più raramente anche le muffe possono determinare l’insorgenza di micosi cutanee, ne sono esempi le infezioni sostenute da Neoscytalidium dimidiatum, Apsergillus spp, Scopulariopsis spp e Cladiosporum spp.
L’iperproliferazione fungina può anche essere connessa a:
- utilizzo di abiti stretti e poco traspiranti;
- scarsa igiene;
- variazioni del pH cutaneo.
Altri fattori di rischio includono l’utilizzo prolungato di cortisonici, di antibiotici e malattie sistemiche come diabete, malnutrizione prolungata o debilitazione del sistema immunitario dovuta alla chemioterapia”, approfondisce l’esperto.
Dove e come si manifestano
“I funghi prosperano in ambienti caldi e umidi, per questo motivo le micosi si sviluppano più comunemente in aree sudate o umide che non ricevono molto flusso d'aria. Possono comparire in qualsiasi parte del corpo ma le sedi tipiche sono:
- piedi;
- inguine;
- le pieghe della pelle”.
Oltre alla pelle, un'altra area comune per le infezioni fungine sono le mucose. Esempi tipici sono rappresentati dalla candidiasi vaginale o da quella orale (comunemente denominata ‘mughetto’).
Come riconoscere una micosi cutanea
Un'infezione fungina della pelle si manifesta con la comparsa di
- irritazione;
- pelle desquamante;
- arrossamento;
- prurito;
- gonfiore;
- vescicole.
Quali sono le principali tipologie
“Tra le micosi cutanee di più frequente osservazione – continua il dottore - vi sono: il ‘piede d'atleta’, il ‘prurito del fantino’ o tinea cruris, la pityriasis versicolor e le infezioni da lieviti”.
Vediamole nel dettaglio.
Il piede d’atleta
“Il piede d'atleta, chiamato anche tinea pedis, è un'infezione fungina del piede che colpisce comunemente i piedi di persone sportive e frequentatrici di palestre. Il motivo per cui un fungo può colpire i piedi è dovuto al fatto che la sua crescita è favorita in luoghi caldi e umidi come scarpe, calze, piscine, spogliatoi e docce pubbliche.
Il piede d’atleta si manifesta più comunemente in estate e in climi caldi e umidi, e compare più spesso nelle persone che indossano scarpe strette, che non si cambiano i calzini sudati e che frequentano bagni e piscine pubblici.
I funghi responsabili del piede d'atleta vivono nelle cellule morte dei capelli, delle unghie dei piedi e degli strati esterni della pelle. Sono almeno 4 i tipi di funghi responsabili di questa infezione, ed il più comune è noto con il nome di Trichophyton rubrum”, descrive il dermatologo.
Tipi di infezioni da ‘piede da atleta’ e sintomi
“I segni del piede d'atleta sono variabili da persona a persona e includono: presenza di piedi screpolati e squamosi, vescicole contenenti liquido, pelle arrossata, prurito e bruciore - continua l’esperto - .
Esistono diverse forme di piede d’atleta:
- la forma interdigitale è la più comune, e si manifesta con la comparsa di pelle screpolata e macerata nell’ultimo spazio interdigitale delle dita dei piedi, ovvero tra il 4° ed il 5° dito del piede. Se non curata l'infezione può diffondersi alla pianta del piede;
- la forma a mocassino si manifesta con irritazione, secchezza, prurito e pelle desquamante. Nel tempo, la pelle si ispessisce e si screpola. Questa infezione può coinvolgere l'intera pianta del piede ed estendersi ai lati, riproducendo la forma di un mocassino;
- la forma vescicolare è il tipo più raro di piede d'atleta. Di solito inizia con un'improvvisa comparsa di vescicole piene di liquido, tipicamente nella parte inferiore del piede. Le vescicole possono apparire anche tra le dita dei piedi, sul tallone o sulla parte superiore del piede.
Va sottolineato che se una persona manifesta la comparsa di prurito e desquamazione ai piedi, non è scontato che si tratti sempre di una micosi. Esistono altre malattie che provocano queste manifestazioni come la dermatite atopica, gli eczemi da contatto, la psoriasi ecc. Nei casi dubbi è opportuno ricorrere ad un esame micologico diretto, in cui il medico raschia via un po' di pelle per guardarla al microscopio e verificare la presenza del fungo”.
La cura
“Sono necessari farmaci antimicotici da applicare sulla pelle o, nei casi più gravi, da assumere per via orale. È fondamentale mantenere i piedi puliti e asciutti per facilitare la guarigione ed evitare le recidive.
Di fondamentale importanza è infine la prevenzione. Per evitare di incorrere in questa fastidiosa micosi è importante indossare sandali da doccia nelle aree doccia di saune e palestre e fare uso di scarpe che lasciano respirare i piedi. Inoltre i piedi devono essere lavati ogni giorno con acqua e sapone e asciugati accuratamente, specialmente negli spazi tra le dita. Il ristagno di acqua può infatti creare un microambiente ideale alla crescita del fungo”, spiega ancora il medico.
La tinea cruris
“Il prurito del fantino - spiega il dott. Rivetti - conosciuto anche come tinea cruris, si sviluppa nelle zone calde e umide come i genitali, l'interno coscia e i glutei. Questa micosi si verifica più spesso in estate o in climi caldi e umidi. Il nome evocativo ‘prurito del fantino’ fa riferimento a come questa infezione possa svilupparsi comunemente nei fantini che, montando i cavalli nelle corse al galoppo, vanno incontro a intensa sudorazione a livello di inguine, interno coscia e genitali, creando un microambiente favorevole alla comparsa della micosi”.
La tinea, in inglese ‘ringworm’, prende il nome dalla sua eruzione cutanea a forma di anello con un bordo tortuoso simile a un verme. La tinea può diffondersi attraverso il contatto diretto con persone o animali infetti, ma anche attraverso il contatto indiretto, mediante la condivisione di vestiti o oggetti.
Il calore e l'umidità, come per le altre micosi, aiutano a diffondere l'infezione. La tinea si manifesta con la comparsa di una chiazza rossastra, circolare e piatta, accompagnata da desquamazione e prurito. La parte esterna della chiazza presenta tipicamente un bordo rilevato rispetto alla pelle circostante.
L'evoluzione delle chiazze è caratteristicamente centrifuga: il centro va incontro a risoluzione spontanea e nel contempo si verifica una graduale progressione periferica, conferendo alla chiazza un aspetto anulare. Una o più chiazze possono confluire tra di loro e sovrapporsi.
I sintomi
“La tinea cruris si manifesta con la comparsa di chiazze rosse e pruriginose, tipicamente presenti all’inguine, interno coscia, e nelle zone di sfregamento; le chiazze possono essere accompagnate da sensazione di bruciore e desquamazione. Può diffondersi da persona a persona attraverso il contatto diretto o indirettamente attraverso la condivisione di oggetti su cui vive in fungo”, aggiunge lo specialista in dermatologia.
Diagnosi e cura
“La diagnosi della tinea cruris è clinica e si basa sull’aspetto e la sede delle lesioni. In casi dubbi, come per il piede d’atleta, l’esame microscopico diretto, attraverso l’analisi di squame di pelle con ricerca del fungo, può confermare la diagnosi”.
A seconda della sede colpita la tinea assume varie denominazioni: tinea capitis (cuoio capelluto), tinea faciei (viso), tinea barbae (zona della barba), tinea cruris (inguine), tinea manuum (mani), tinea corporis (tronco e arti), tinea pedis (piede) o tinea unguium (unghie).
“È importante ricercare se la persona affetta sia entrata in contatto con persone o animali infetti. Anche in questo caso, nelle forme dubbie l’esame microscopico diretto sarà in grado di chiarire la diagnosi. Il trattamento prevede l’utilizzo di farmaci antifungini da applicare sulla pelle. I principi attivi più utilizzati sono il clotrimazolo, il miconazolo e la terbinafina. Nei casi più gravi è necessario utilizzare anche antifungini per via orale.
Inoltre è di fondamentale importanza mantenere l’area cutanea interessata pulita e asciutta, cambiando la biancheria intima ogni giorno”, completa il medico.
La pityriasi versicolor
“La pityriasis versicolor – spiega lo specialista - è una micosi della pelle che provoca lo sviluppo di piccole chiazze ovalari di colorito più chiaro o più scuro rispetto alla cute circostante. È causata da una crescita eccessiva di un tipo specifico di fungo appartenente al genere Malassezia, che è naturalmente presente sulla pelle di circa il 90% degli adulti.
Le piccole macchie e chiazze scolorite compaiono più comunemente sulla schiena, sul petto e sulla parte superiore delle braccia. Possono essere più chiare o più scure del resto della pelle, apparendo rosse, rosa, beige o brunastre. Le lesioni possono essere pruriginose e finemente desquamanti.
La tinea versicolor compare tipicamente durante l'estate o in zone con un clima caldo e umido. È molto comune la recidiva dopo il trattamento”.
La Candida
“Infine – descrive ancora il dott. Rivetti- le micosi cutanee possono essere causate anche da lieviti che vivono comunemente sulla nostra pelle, come le diverse specie di Candida. Anche nelle persone sane, la Candida spp rientra nella normale flora microbica dell’organismo, ossia è un abituale ospite della pelle, del tratto gastrointestinale, e dei genitali, dove prolifera senza creare danni. Può però capitare che questo fungo inizi a proliferare in maniera eccessiva, diventando patogeno e provocando una micosi. Questo accade quando si abbassano le difese immunitarie della persona, come nei casi di stress psicofisici intensi, prolungato uso di antibiotici, malattie prolungate, diabete ecc”.
Dove prolifera
“La Candida prolifera più comunemente nelle zone calde e umide, come le pieghe del corpo, comprese le ascelle e l'inguine. Colpisce più spesso le persone obese, in cui le abbondanti pieghe corporee facilitano la proliferazione del fungo.
La candida può inoltre causare dermatite da pannolino nei neonati ed infezioni alle unghie, alla vagina o alla bocca (mughetto orale)”, informa il medico.
I sintomi dei vari tipi di Candida
“La candidiasi cutanea – specifica lo specialista - si manifesta con la presenza di rossore, prurito, bruciore, macerazione e liquido maleodorante a livello delle pieghe cutanee (lesioni intertriginose).
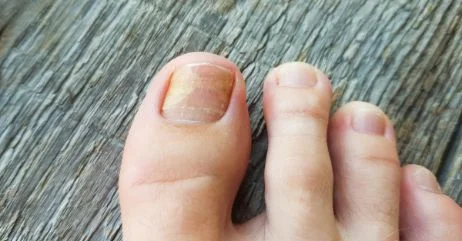
I segni di una candidiasi dell’unghia includono invece rigonfiamento della pelle che circonda l’unghia (perionissi), accompagnata da dolore e presenza di unghie biancastre o giallastre che si staccano dal letto ungueale (onicolisi).
Il mughetto (infezione da Candida alla bocca) è caratterizzato da macchie bianche sulla lingua e all'interno delle guance, bruciore e talvolta dolore. Anche le labbra e la bocca possono essere interessate da un’infezione da Candida: il quadro clinico più comune è rappresentato dalla cheilite angolare, che colpisce gli angoli della bocca ed è chiamata volgarmente ‘boccheruola’.
I segni di un'infezione genitale da Candida sono invece delle tipiche perdite biancastre dalla vagina o del glande, accompagnate da rossore e bruciore. Se sono colpiti i genitali femminili si parla di vulvo-vaginite da Candida, mentre se sono colpiti i genitali maschili si parla di balanopostite da Candida.”
Diagnosi e cura
“Come per le altre micosi, la diagnosi si basa sulla anamnesi, sull’esame fisico e, in caso di dubbio, sull’esame micologico diretto. Il trattamento dipende dalla sede dell'infezione.
Le polveri antimicotiche e le creme sono utili per trattare la candidiasi cutanea. Per un'infezione vaginale vengono solitamente utilizzati ovuli medicati, che liberano il principio attivo sulle mucose dopo essere stati applicati. Il mughetto viene più facilmente trattato con collutorio medicato o pastiglie che si sciolgono in bocca. Nelle forme più gravi è infine necessario ricorrere a farmaci antifungini da assumere per via orale”, conclude il dermatologo.